Síndrome DRESS en el servicio de urgencias
Main Article Content
Abstract
El síndrome DRESS es poco común, su tasa de incidencia es de 1 por cada 10,000 pacientes expuestos a fármacos asociados.1 La tasa de mortalidad es de alrededor del 25% cuando se asocia con la administración de alopurinol.1 El curso de la enfermedad y su pronóstico se asocian con múltiples factores: edad, haplotipo, función renal y raza. Este síndrome puede definirse como una reacción adversa cutánea severa caracterizada por fiebre, leucocitosis, eosinofilia, linfocitosis atípica, adenomegalias y afección orgánica.2 De acuerdo con la bibliografía, las manifestaciones más frecuentes y a la vez sumamente inespecíficas que sugieren que el paciente pueda estar cursando con síndrome DRESS son: exantema maculopapular, fiebre mayor de 38°C y discrasia sanguínea.
Se ha tratado de dilucidar los mecanismos fisiopatológicos por los cuales ocurre este síndrome, obteniendo múltiples teorías, de las cuales una de las más estudiadas es la de existencia de hipogammaglobulinemia asociada con aumento de actividad de linfocitos T CD8, acompañado de reactivación de infecciones previas por HHV6, Epstein-Barr o citomegalovirus.1,3,4,5 El inicio y progresión de estos mecanismos sobreviene en un periodo de tiempo variable, entre dos y seis semanas desde el primer contacto con el fármaco hasta el inicio de los síntomas, lo que puede retrasar el diagnóstico y resultar confuso para el médico de primer contacto.1
Existen distintos factores que pueden precipitar o agravar el curso de la enfermedad, entre ellos destaca el daño de la función renal, pues se ha demostrado que hasta el 80% de los pacientes que manifestaron síndrome DRESS relacionado con el consumo de alopurinol ya tenían deterioro previo de la función renal.1 También se ha observado que el grupo etario más vulnerable es el de los adultos mayores, ya que con el transcurso de los años la tasa de filtración renal se va deteriorando. Asimismo, durante el curso del síndrome DRESS se ha demostrado que el daño renal incrementa la mortalidad.1
Otros factores de riesgo asociados con la aparición del síndrome DRESS son el consumo de alcohol, enfermedad hepática grave y la existencia de HLA B 5801, que se ha relacionado con síndrome DRESS sobre todo en población japonesa y china.1,5,6 Hasta el 90% de los pacientes cursan con mejoría clínica y remisión completa de la enfermedad, siendo de gran utilidad el inicio de terapia con esteroides sistémicos para aminorar la posibilidad de complicaciones tempranas y tardías, como miocarditis, tiroiditis y neumonitis eosinofílica.1,4,5 Sin embargo, se han documentado casos en los que, posterior al primer evento, pueden ocurrir otros cuadros similares, sobre todo en pacientes en los que se demostró la existencia de infección por HHV6, citomegalovirus o virus de Epstein-Barr.3,4
Este reporte tiene como objetivo principal dar herramientas básicas al lector con el fin de que pueda identificar este tipo de reacción dermatológica grave inducida por fármacos, esto por medio de un caso clínico como ejemplificación de esta enfermedad. Además, se busca promover la racionalización de fármacos inductores del síndrome DRESS en poblaciones de riesgo y, por último, puntualizar objetivos importantes en el tratamiento y seguimiento de los pacientes con este padecimiento, con el fin de evitar complicaciones a largo plazo.
CASO CLÍNICO
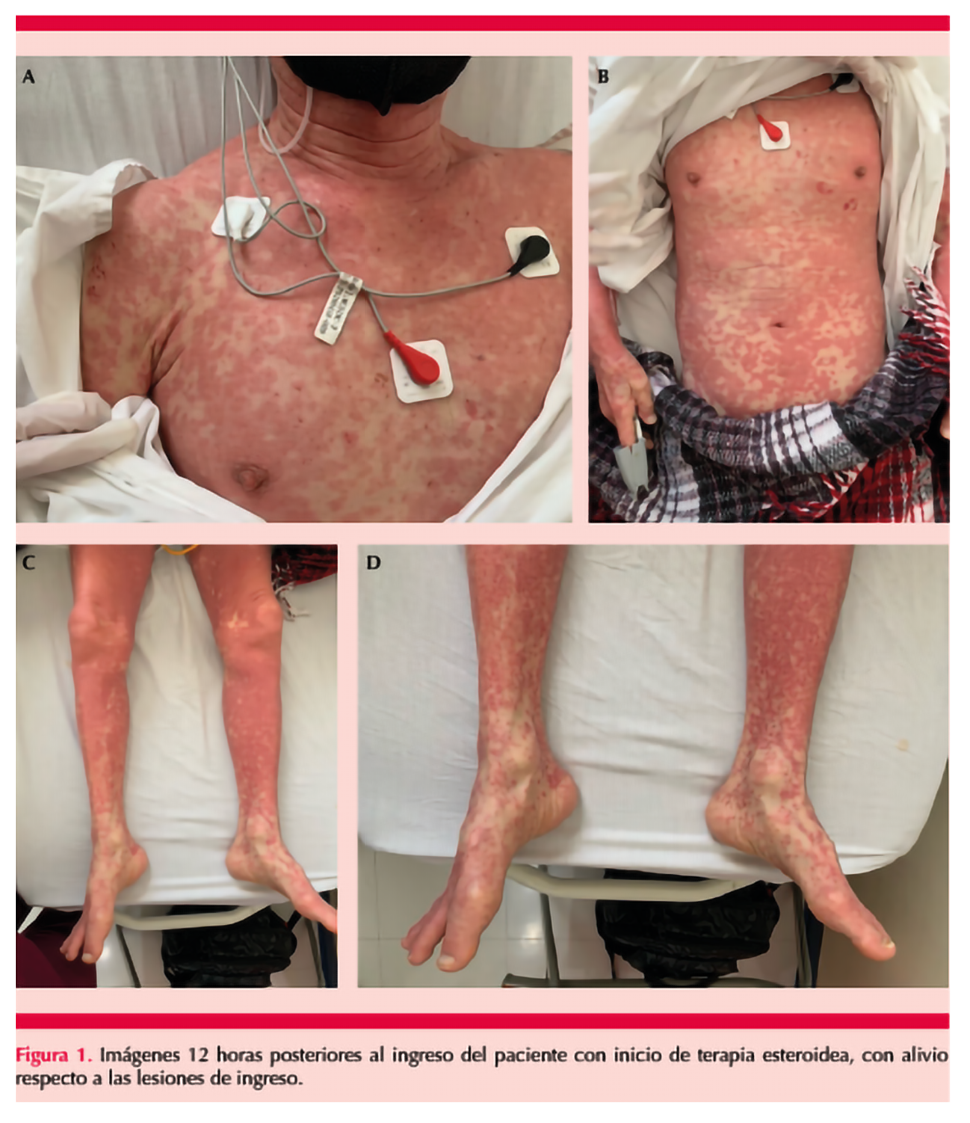
Comunicamos el caso clínico de un hombre de 86 años de edad, de origen norcoreano; al interrogatorio, como antecedentes personales patológicos refirió padecer insuficiencia cardiaca crónica NYHA III actualmente sin tratamiento, hipertensión arterial desde hacía más de 20 años, actualmente tratado con inhibidor de enzima convertidora de angiotensina. Indicó también que consumía alopurinol a dosis de 300 mg desde hacía 6 semanas por haber padecido hiperuricemia asintomática; negó alergias, así como consumo de tabaco y alcohol. A su ingreso refirió antecedente de cuadro caracterizado por una dermatosis generalizada de una semana de evolución, que progresó de forma importante en las últimas 48 horas, acompañada de sensación de alza térmica en dos ocasiones, con prurito intenso generalizado y edema facial. Decidió acudir al servicio de urgencias por exacerbación del cuadro previamente descrito, con fiebre de 39°C, astenia, adinamia y sensación de mucosa oral seca. Como antecedente importante, comentó que había consumido pescado crudo hacía dos semanas, por lo que a su ingreso se inició tratamiento contra intoxicación alimentaria. Ingresó con los siguientes signos vitales: presión arterial: 130/89 mmHg, frecuencia cardiaca: 89 lpm, frecuencia respiratoria: 18 rpm, SO2: 94%, temperatura: 39.0°C; a la exploración se encontró al paciente en regulares condiciones generales, consciente, orientado, escala de coma de Glasgow de 15 puntos, con edema facial, sequedad de mucosas, dermatosis caracterizada por exantema morbiliforme con afectación de más del 90% de la superficie corporal, piel caliente y áspera, de predominio en el tórax, el abdomen y las extremidades inferiores (Figura 1A, B y C), con algunas huellas de rascado en las piernas (Figura 1D), cuello con adenomegalias bilaterales dolorosas, tórax con adecuada mecánica ventilatoria, murmullo vesicular presente, sin fenómenos acústicos agregados, no integró síndrome pleuropulmonar. Ruidos cardiacos con soplo sistólico grado III/VI en foco mitral, el resto de la exploración física sin hallazgos relevantes.
Se realizaron estudios de laboratorio, obteniendo los siguientes fuera de valores de referencia: leucocitos 18,400/µL, eosinófilos 4200/µL (23%), glucosa 153 mg/dL, creatinina 1.62 mg/dL y lactato deshidrogenasa 614 UI/L. Se inició terapia específica bajo sospecha de intoxicación alimentaria y choque anafiláctico con adrenalina. Persistió con prurito generalizado y fiebre, por lo que se indicaron glucocorticoides sistémicos, antihistamínico y antipirético. Se continuó con glucocorticoides y medidas generales por 48 horas, con buena evolución del cuadro clínico, hasta su mejoría casi total.
De acuerdo con el interrogatorio dirigido, hacía seis semanas inició tratamiento con alopurinol de forma continua. La dermatosis inició hacía una semana, aumentó progresivamente, al no asociarlo con el medicamento el paciente mantuvo el consumo del fármaco. El alopurinol fue la única modificación en el curso de todas sus enfermedades, por lo que se sospechó reacción cutánea de origen farmacológico, sometiendo el caso a los criterios de RegiSCAR scoring system;5,6 se obtuvieron 6 puntos, considerando este caso definitivo de síndrome DRESS.
DISCUSIÓN
Se trata del caso de un hombre con dermatosis generalizada que evolucionó en 7 días, sin un desencadenante claro, como único antecedente destacó el consumo de pescado crudo dos semanas antes del inicio del cuadro, por lo que a su ingreso se trató como reacción anafiláctica, se le administró adrenalina; sin embargo, no mostró mejoría. Se manejó con glucocorticoides sistémicos, antihistamínicos y antipiréticos. A las 12 horas de iniciado el tratamiento el paciente tuvo alivio parcial de los síntomas y de la dermatosis; a las 48 horas se encontró casi curado el cuadro inicial. En los estudios de laboratorio se observó leucocitosis con eosinofilia, además de elevación de creatinina. Es importante mencionar que, debido a la evolución del paciente, no se tuvo sospecha inicial de otra causa, como el inicio de consumo de alopurinol. El paciente cumplía con la tríada de dermatosis, fiebre y edema facial, asociada con la lesión renal, todos en conjunto sugerentes de un síndrome de hipersensibilidad inducida por fármacos.1,3,5 A su egreso, el paciente mostró mejoría de las cifras de creatinina, con lo que tuvo una tasa de filtrado glomerular de 78 mL/kg/SC, por lo que se infiere que el paciente tenía daño renal previo, que se asocia con la aparición del síndrome DRESS por alopurinol.
Existen algunas herramientas que facilitan el diagnóstico del síndrome DRESS, como los criterios del grupo de estudio RegiSCAR, que comprenden los siguientes rubros: 1) fiebre superior a 38.5°C; 2) linfadenopatía generalizada (más de dos sitios, más de 1 cm de diámetro); 3) linfocitos atípicos en sangre; 4) eosinofilia (más de 1500/µL o más del 20%); 5) dermatosis característica; 6) al menos dos de los siguientes: edema, púrpura o eritema generalizado; 7) daño orgánico; 8) alivio en más de 15 días; 9) exclusión de otros diagnósticos; biopsia con datos sugerentes de síndrome DRESS. El paciente tenía 6 puntos, por lo que finalmente se diagnosticó síndrome de DRESS.5,6
En el estudio de Picard que incluyó a 40 personas con síndrome DRESS, se menciona la presencia y frecuencia de los siguientes datos clínicos y de laboratorio: edema facial 80%, fiebre 75%, hepatitis 97%, eosinofilia 80%, insuficiencia renal 25%. El paciente no tuvo datos sugerentes de insuficiencia hepática, pero sí se demostró daño renal y hematológico. En el mismo estudio se establece la asociación de carga viral y coexistencia de síndrome DRESS, así como la capacidad de inducción de los fármacos más mencionados; se determina que el 70% de los casos con síndrome DRESS coexistían con viremia de bajo nivel por HHV6, HHV7 y virus de Epstein-Barr.4 El correcto abordaje hubiese incluido la toma de carga viral para HHV6, HHV7, virus de Epstein Barr y descartar la coexistencia viral, así como la comprobación de infiltrado inflamatorio en las lesiones activas en una biopsia de piel. Se describen algunas lesiones histopatológicas, como espongiosis, pústulas subcorneales, cambios vacuolares y múltiples queratinocitos apoptósicos en epidermis, infiltraciones prominentes de la dermis superficial y cambios vacuolares basales, infiltración de células endoteliales y extravasación similar a vasculitis linfocítica.5 Estos últimos hallazgos histopatológicos podrían explicar por qué el exantema es tan similar a enfermedades exantemáticas; algunos diagnósticos diferenciales, por las características de la dermatosis, son: rubéola, mononucleosis, enfermedad de Kawasaki y síndrome hipereosinofílico.1
Respecto a las reacciones severas cutáneas, existe la posibilidad de confundirse con síndrome de Stevens-Johnson y necrosis epidérmica tóxica. Sin embargo, debido al tiempo de evolución, el daño de la mucosa, los factores de riesgo, así como el fármaco asociado, se descartaron esos diagnósticos al momento del abordaje.
Al catalogarse como reacción de hipersensibilidad de origen a determinar se inició tratamiento con glucocorticoides sistémicos. Aun al haber observado una respuesta favorable, este tratamiento no está del todo estandarizado. No hay un consenso para el inicio de una terapia específica, algunos estudios han probado que puede prevenirse la aparición de manifestaciones autoinmunitarias tardías con la administración de terapia inmunosupresora, por ejemplo, prednisolona a dosis de 1 mg/kg al día, con disminución gradual de la dosis a su egreso.5,7 Otros autores comentan que, por la alta asociación de enfermedades oportunistas, la terapia esteroidea debe estar reservada para casos severos.5 En un estudio retrospectivo en 38 pacientes con síndrome DRESS con puntuación de 4 o más, se inició esteroide tópico en 29 casos, en 13 pacientes se optó por esteroide sistémico; se observó que la tasa de complicaciones, recaídas e infecciones fue mayor con la administración de esteroide sistémico en comparación con el tratamiento tópico.5,7 Este estudio únicamente se enfocó en pacientes con manifestaciones moderadas y graves, por lo que su extrapolación es limitada. Consideramos la necesidad de estandarizar un tratamiento tomando en cuenta el mismo grado de severidad y el resultado a largo plazo respecto a las reacciones autoinmunitarias tardías.
CONCLUSIONES
Las reacciones desencadenadas por fármacos son de difícil diagnóstico por el inicio insidioso y el inespecífico cuadro clínico. La suspensión de fármaco desencadenante es la primera línea de tratamiento. En el síndrome DRESS esta acción no asegura que no pueda repetirse la reacción, aun sin estar expuesto al medicamento nuevamente, por lo que debe darse seguimiento al paciente. Sugerimos evitar, de ser posible, la administración de alopurinol en población en riesgo como ancianos y pacientes con deterioro de la función renal, a menos que haya una indicación clara y justificada para su prescripción. En caso de no ser posible evitar este tipo de medicamentos, recomendamos informar al paciente de los posibles datos clínicos para interrumpir el tratamiento y acudir a valoración temprana.
Observamos la necesidad de nuevos estudios originales para lograr armonizar las definiciones de hipersensibilidad inducida por fármaco y DRESS, así como estandarizar un algoritmo diagnóstico y establecer un régimen terapéutico adecuado.
Recalcamos la importancia de dar seguimiento a los pacientes de forma continua para evitar nuevos episodios de síndrome DRESS, así como respuestas autoinmunitarias tardías.